O wirusie HPV i chorobach jakie wywołuje
Kto jest odkrywcą wirusa HPV?
Ludzki wirus brodawczaka (Human papillomavirus, HPV) opisano po raz pierwszy w latach 50. XX wieku. W 1972 roku polska lekarka prof. Stefania Ginsburg-Jabłońska opisała jako pierwsza związek wirusa HPV z rakiem skóry. W latach 1980-1990 niemiecki wirusolog profesor Harald zur Hausen z Niemieckiego Centrum Badań nad Rakiem w Haidelbergu prowadził badania dotyczące związku wirusa HPV z rakiem szyjki macicy, za które otrzymał Nagrodę Nobla w 2008 roku.

Jakie są najważniejsze cechy wirusa HPV?
 HPV to wirus DNA należący do rodzaju Papillomavirus i rodziny Papovaviridae. HPV jest stosunkowo małym wirusem. Średnica HPV wynosi 55 nm (1 nm = 0,000001 cm). Materiał genetyczny wirusa (DNA) zamknięty jest w kulistej otoczce (kapsydzie).
HPV to wirus DNA należący do rodzaju Papillomavirus i rodziny Papovaviridae. HPV jest stosunkowo małym wirusem. Średnica HPV wynosi 55 nm (1 nm = 0,000001 cm). Materiał genetyczny wirusa (DNA) zamknięty jest w kulistej otoczce (kapsydzie).
HPV składa się z białek, które układają się w gwiaździste tarcze. Siedemdziesiąt dwie gwiaździste tarcze tworzą kapsyd, który zawiera wirusowe DNA.
Wirus HPV nie jest jednorodny. Znamy niemal 200 typów wirusa HPV. Typy HPV różnią się sekwencją DNA w obrębie regionów kodujących białka wczesne E6 i E7 oraz późne białko L1.
HPV należy do najważniejszych czynników zakaźnych o właściwościach onkogennych, czyli zdolnych do transformacji nowotworowej komórek i wywołania raka.
Jakie są drogi zakażenia HPV?
Jakie znamy typy HPV?
Wśród niemal 200 typów wirusa HPV wyróżniamy:
- Typy wirusa wysokiego ryzyka rozwoju zmian nowotworowych (inna nazwa typy onkogenne lub genotypy wysokiego ryzyka rozwoju zmian nowotworowych) – aktualnie 14 typów: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68. Typy te są związane przyczynowo z chorobami nowotworowymi. W wyniku przetrwałego zakażenia typami onkogennymi może dojść do rozwoju raka szyjki macicy, odbytu, pochwy, sromu, prącia oraz gardła. Tylko typy HPV-16 i HPV-18 powodują około 70% wszystkich przypadków raka szyjki macicy.
Znamy dowody na związek zakażenia typami onkogennymi HPV z rakiem szyjki macicy, jak również rakiem sromu i pochwy u kobiet, rakiem prącia u mężczyzn a także rakiem odbytu oraz nowotworami głowy i szyi (w tym rakiem krtani) u obu płci.
- Typy wirusa niskiego ryzyka (inna nazwa typy o niskim potencjale onkogennym lub typy nieonkogenne) – aktualnie HPV-6, HPV-11, HPV-40, HPV-42, HPV-43, HPV-44, HPV-54, HPV-61, HPV-72 i HPV-82. Typy niskiego ryzyka są odpowiedzialne za rozwój łagodnych zmian brodawczakowatych błon śluzowych i skóry, w praktyce to brodawki narządów płciowych (tzw. kłykciny kończyste) oraz nawracająca brodawczakowatość krtani.
HPV-6 i HPV-11 wywołują niezłośliwe brodawki narządów płciowych (kłykciny) i brodawczaki.
- Podział na wirusy onkogenne i nieonkogenne nie jest ścisły.
- Częstość zakażeń, nosicielstwa i dystrybucja typów HPV jest zróżnicowana oraz zależy od: lokalizacji anatomicznej zakażenia, płci, wieku, rejonu geograficznego i populacji.
Jakie są drogi zakażenia HPV?
Główną drogą zakażenia HPV są kontakty seksualne.
Zakażenie HPV:
- przenosi się przez kontakt skórny (skin-to-skin genital contact) – pełny stosunek seksualny nie jest konieczny do zakażenia.
- w odróżnieniu od większości zakażeń przenoszonych drogą płciową, użycie prezerwatywy nie chroni przed zakażeniem, a jedynie zmniejsza ryzyko.
- około 50%-75% aktywnych seksualnie kobiet zakazi się wirusem HPV wysokiego ryzyka w okresie całego życia, zazwyczaj wkrótce po rozpoczęciu aktywności seksualnej.
HPV zakaża człowieka i wywołuje „brodawczaka” (papilloma). Angielskie słowo papilloma składa się ze słowa “papilla” (brodawka) i „oma”, co odnosi się do nieprawidłowego wzrostu komórek (guza). HPV najlepiej infekuje komórki skóry i błon śluzowych. Błony śluzowe to tkanki wyściełające wnętrze wielu narządów, takich jak usta, gardło i narządy płciowe.
Zakażenie wirusem HPV nie przenosi się drogą krwi. Wirus ten jest przekazywany podczas bliskich kontaktów i zakaża komórki nabłonka skóry i błon śluzowych. Wirus HPV jest wirusem czysto epidermotropowym – wykazującym powinowactwo do nabłonka.
Zakażenie HPV jest realnym zagrożeniem (infografika do pobrania)
Zakażenie HPV należy do najczęstszych infekcji wirusowych przenoszonych drogą płciową.
Czy HPV może być niebezpieczny?
Infekcje HPV są powszechne. Większość zakażeń HPV ma charakter bezobjawowy i przemijający. Jednak w przypadku organizmów osób, które samoistnie nie usuwają wirusa, mogą rozwinąć się potencjalnie poważne lub nawet zagrażające życiu choroby, takie jak rak szyjki macicy.
Przeważająca liczba zakażeń różnymi typami HPV ustępuje samoistnie dzięki naturalnej odpowiedzi immunologicznej organizmu.
Przetrwałe zakażenie wirusem HPV (dotyczy zakażeń utrzymujących się >24 miesięcy) może w kolejnych latach prowadzić do onkogenezy (proces prowadzący do powstania nowotworu).
Jakie choroby nowotworowe wywołuje HPV?
Prawie wszystkie przypadki raka szyjki macicy są wynikiem zakażenia onkogennym typem wirusa HPV.
Wykazano, że DNA wirusa HPV jest obecne w 99,7% próbek z rakiem szyjki macicy, potwierdzając związek przyczynowy pomiędzy zakażeniem HPV, a rakiem szyjki macicy.
Typy onkogenne są odpowiedzialne za znaczący odsetek innych nowotworów okolicy anogenitalnej (sromu, pochwy, prącia i odbytu) oraz zlokalizowanych poza nią (głowy i szyi, w szczególności jamy ustanej i gardła).
Zakażenia HPV są czynnikiem etiologicznym szeregu jednostek chorobowych.
HPV odpowiada za:
- blisko 100% stanów przedrakowych i raka szyjki macicy,
- 64-100% stanów przedrakowych i nowotworów pochwy,
- 90% nowotworów odbytu,
- 30% nowotworów prącia,
- 5-30% nowotworów sromu,
- 3,7% nowotworów jamy ustnej,
- 11% nowotworów nosogardzieli,
- 20% nowotworów nasady języka, migdałków,
- 25% nowotworów nieokreślonej części gardła,
- zachorowania na nowotwory głowy i szyi (jama ustna ok. 3,7%; nosogardziel- ok. 11%; nasada języka, migdałek- ok. 19,9%, nieokreślone części gardła- ok. 25%)
Prawie wszystkie przypadki raka szyjki macicy są wynikiem wcześniejszego zakażenia HPV.
Zakażenie wirusem HPV może przejść po latach w raka szyjki macicy. Okres dzielący pierwotne zakażenie od stwierdzenia inwazyjnej postaci raka może wahać się od 5 do 40 lat.
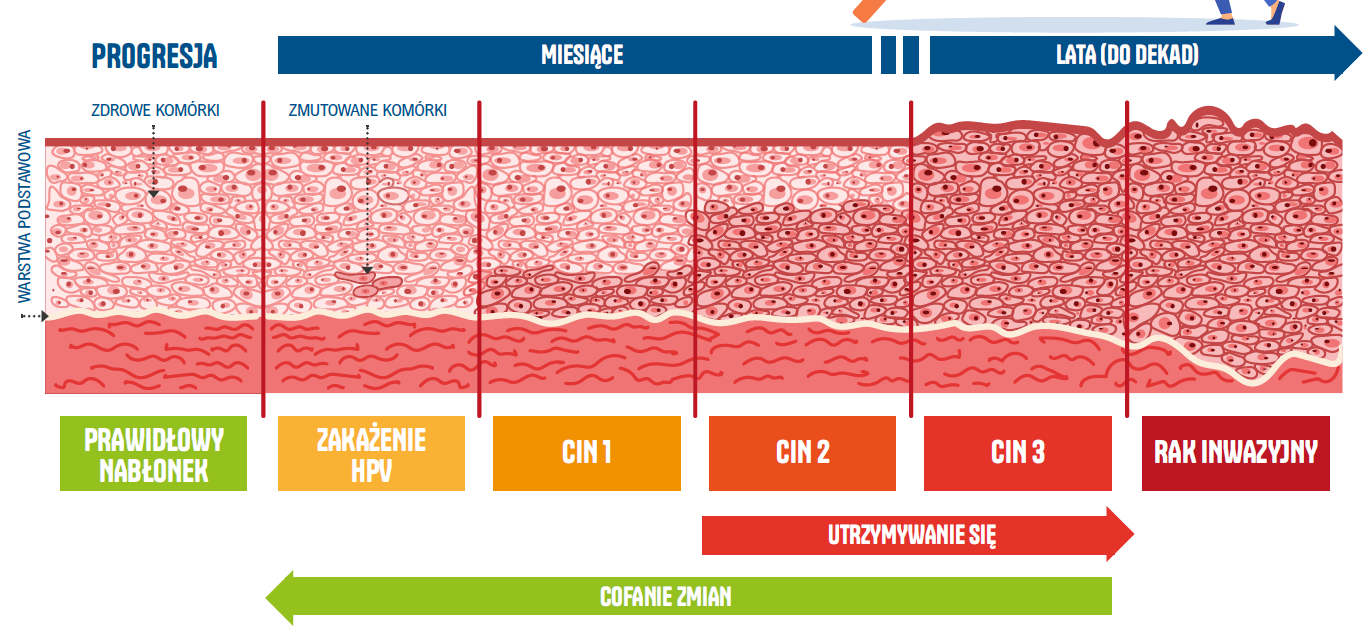
Zakażenie HPV (HPV infection)
Dysplazja (stan przedrakowy) małego stopnia (CIN1)
Dysplazja (stan przedrakowy) średniego stopnia (CIN2)
Dysplazja (stan przedrakowy) dużego stopnia (CIN3). CIN3 to zmiana ostatniego stopnia poprzedzająca raka szyjki macicy.
Rak szyjki macicy (cervical cancer).
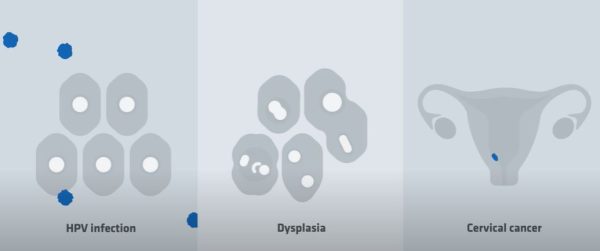
Źródło: zdjęcie film WHO.
Charakterystyka zmian towarzyszących zakażeniu HPV
- Dysplazja szyjki macicy stanowi zmianę określaną także jako stan przedrakowy. Polega ona na nieprawidłowości odnoszącej się do rozwoju komórek nabłonka szyjki macicy, które mogą, lecz nie muszą doprowadzić do raka szyjki macicy.
- CIN 1 śródnabłonkowa neoplazja szyjki macicy małego stopnia.
- CIN 2 śródnabłonkowa neoplazja szyjki macicy średniego stopnia.
- CIN 3 śródnabłonkowa neoplazja szyjki macicy dużego stopnia, stan przedrakowy/ zmiana ostatniego stopnia poprzedzająca raka szyjki macicy.
- SIL zmiana śródpłaskonabłonkowa.
- VaIN zmiany dysplastyczne pochwy.
- VIN zmiany dysplastyczne sromu.
Jakie inne choroby wywołuje HPV?
- HPV jest czynnikiem etiologicznym kłykcin kończystych (brodawek płciowych) oraz nawracającej brodawczakowatości krtani.
- Brodawczakowatość krtani, będąca następstwem zakażenia HPV, jest najczęstszą tego typu zmianą w układzie oddechowym. Powstałe zwężenia dróg oddechowych mogą powodować dolegliwości o różnym nasileniu, szczególnie groźne u małych dzieci. Czynnikami etiologicznymi są tu najczęściej typ HPV-6 i HPV-11.
- Znaczny problem stanowią HPV w patologii układu moczopłciowego. Brodawczakowatość sromu, prącia czy kłykciny okolicy odbytu stanowią ciągle narastający problem, ponieważ zmiany te mogą stanowić punkt wyjścia dla rozwoju nowotworów.
- Kłykciny dużych rozmiarów mogą zwęzić kanał rodny stanowiąc przeszkodę mechaniczną oraz źródło zakażenia dla noworodka.
-
 Ciekawostki o HPV (pdf)
Plik otwiera się w nowej karcie
Ciekawostki o HPV (pdf)
Plik otwiera się w nowej karcie
-
 Ciekawostki o HPV (jpg)
Plik otwiera się w nowej karcie
Ciekawostki o HPV (jpg)
Plik otwiera się w nowej karcie
-
 Typy wirusa HPV (pdf)
Plik otwiera się w nowej karcie
Typy wirusa HPV (pdf)
Plik otwiera się w nowej karcie
-
 Typy wirusa HPV (jpg)
Plik otwiera się w nowej karcie
Typy wirusa HPV (jpg)
Plik otwiera się w nowej karcie
-
 Zakażenie HPV jest realnym zagrożeniem (pdf)
Plik otwiera się w nowej karcie
Zakażenie HPV jest realnym zagrożeniem (pdf)
Plik otwiera się w nowej karcie
-
 Zakażenie HPV jest realnym zagrożeniem (jpg)
Plik otwiera się w nowej karcie
Zakażenie HPV jest realnym zagrożeniem (jpg)
Plik otwiera się w nowej karcie
-
 Zakażenie HPV może przerodzić się w raka szyjki macicy (pdf)
Plik otwiera się w nowej karcie
Zakażenie HPV może przerodzić się w raka szyjki macicy (pdf)
Plik otwiera się w nowej karcie
-
 Zakażenie HPV może przerodzić się w raka szyjki macicy (jpg)
Plik otwiera się w nowej karcie
Zakażenie HPV może przerodzić się w raka szyjki macicy (jpg)
Plik otwiera się w nowej karcie
-
 Najczęstrze wirusowe czynniki onkogenne
Plik otwiera się w nowej karcie
Najczęstrze wirusowe czynniki onkogenne
Plik otwiera się w nowej karcie
- Barr E., Sings H.L.: Prophylactic HPV vaccines: new interventions for cancer control. Vaccine 2008; 26: 6244-6257.
- Blomberg M., Dehlendorff C., Munk C. i wsp.: Strongly decreased risk of genital warts after vaccination against human papillomavirus: nationwide follow-up of vaccinated and unvaccinated girls in Denmark. Clin Infect Dis, 2013; 57: 929–934.
- ECDC Guidance. Introduction of HPV vaccines in European Union countries – an update. Stockholm, September 2012.
- Fairley C.K., Hocking J.S., Gurrin L.C. i wsp.: Rapid decline in presentations of genital warts after the implementation of a national quadrivalent human papillomavirus vaccination programme for young women. Sex Transm Infect, 2009; 85: 499–502.
- Khaikhar N. i wsp.: Current and future direction in treatment of HPV-related cervical disease related cervical disease. Journal of Molecular Medicine 2022; 100:829–845.
- Leszczyszyn-Pyrka M.: Zakażenie wirusem brodawczaka ludzkiego. Medycyna Praktyczna Szczepienia. 22.02.2019.
- Diana G i wsp.: Human Papilloma Virus vaccine and prevention of head and neck cancer, what is the current evidence? Oral Oncol 2021; 115:105-168.
- Sikorski M. Zakażenia HPV-współczesne poglądy i praktyka. Termedia Wydawnictwo Medyczne 2008.
- Radkiewicz J., Ciosek M.: Przewlekłe zakażenie HPV szyjki macicy – opis przypadku. Forum położnictwa i ginekologii. 28 lipca 2018, nr 27.
- Kędzia W., Pruski D. i wsp.: Genotypowanie onkogennych wirusów brodawczaka ludzkiego u kobiet z rozpoznaniem HG SIL. Ginekol Pol 2010, 81, 740-744.
- HPV vaccine communication. Special considerations for a unique vaccine. 2016 update. Technical document. 5 January 2016.
- Ludwikowska K., Szenborn L., Krzyżanowska I., Lewicka J.B.: Potrzeba, bezpieczeństwo oraz realizacja szczepień przeciwko HPV- perspektywa wrocławska. Klinika Pediatryczna 2019 26:1-5.
- Nowakowski A. i wsp.: Rekomendacje Polskiego Towarzystwa Ginekologów i Położników, Polskiego Towarzystwa Pediatrycznego, Polskiego Towarzystwa Medycyny Rodzinne, Polskiego Towarzystwa Ginekologii Onkologicznej , Polskiego Towarzystwa Wakcynologii oraz Polskiego Towarzystwa Kolposkopii i Patofizjologii Szyjki Macicy w zakresie szczepień profilaktycznych przeciwko zakażeniom wirusami brodawczaka ludzkiego w Polsce. Lekarz POZ 2022; 3: 195-205.
- Plotkin SA, Orenstein W, Offit PA, and Edwards KM. Human papillomavirus vaccines in Vaccines, 7th Edition. 2017, 430-455.
- Rodríguez A.C., Solomon D., Herrero R. i wsp.: Impact of human papillomavirus vaccination on cervical cytology screening, colposcopy, and treatment. Am J Epidemiol 2013; 178: 752–760.
- WHO. Cervical cancer. 22 February 2022.
- WHO. Human papillomavirus vaccines: WHO position paper, May 2017. Weekly Epidemiological Record. 2017. 92(19):241-268.